Процесс проведения кератопластики роговицы глаза, ее показания
Роговица не имеет собственных сосудов, что делает проведение операцию по ее пересадке боле простой по сравнению с другими аналогичными хирургическими вмешательствами. Такой вид операций носит название кератопластика роговицы, его проведение не всегда имеет целью восстановление зрения.
Содержание
Что такое кератопластика
При значительном количестве заболеваний роговицы, которые провоцируют незаживающие язвы на ней, помутнения и образование рубцов, а также при травмах и ожогах возникает необходимость проведения кератопластики, фактически она может иметь одну из трех целей:
- Восстановить утраченное качество зрения. При этом острота зрения и его качество восстанавливаются не сразу после операции, а через некоторое время.
- Сохранить глаз, как орган. В этом случае речь об улучшении остроты зрения не идет.
- Остановить прогрессирование заболевания. Как правило, речь идет о сохранении глаза как органа, но нет возможности восстановить утраченное зрения.
Кератопластика – это фактически пересадка роговицы глаза от мертвого донора к реципиенту.
При этом от принятия решения о необходимости проведения такой пересадки до самой операции может пройти значительное время (иногда больше года). В ходе подготовки необходимо не только найти подходящий материал для трансплантации, но и провести обследования больного глаза, выявить заболевания, которые потребуется пролечить до проведения операции и уточнить все нюансы кератопластики.
Показания и противопоказания к кератопластике

Показаниями к проведению пересадка роговицы (кератопластике) будут такие случаи:
- Образование рубцов, бельм, помутнений после травм.
- Необратимые изменения при эпителиально-эндотелиальной дистрофии, диффузный отек, которые сопровождаются выраженной болью.
- Наличие кератоконуса.
- Появление на роговице язв, спровоцированных любым видом инфекции (бактериальной, вирусной, грибковой).
- Дистрофические отклонения в строении роговицы, как правило, наследственные.
- Наличие термических или химических ожогов.
- Образование рубцов.
- Осложнения после хирургических вмешательств на глазу.
Кератопластику не проводят при следующих обстоятельствах.
- Не показана операция по пересадке роговицы при высокой вероятности отторжения трансплантата.
- Не проводят оперативное вмешательство при васкуляризованных бельмах (наличии вросших кровеносных сосудов).
Противопоказана операция в случае образования бельма при глаукоме.

Материал для пересадки роговицы
В крупных офтальмологических клиниках существуют оборудованные банки роговицы и здесь же находятся специальные листы ожидания пациентов.
Забор материала проводится от мертвого реципиента в течение 24 часов после смерти. Донорами не могут быть умершие от неизвестных причин или инфекционных заболеваний мозга, его оболочек, ВИЧ-инфекции, заболеваний крови, пожилые люди старше 70 лет и младенцы.
После забора материала роговица сохраняется 5-7 дней в специальном растворе. За это время проводится тестирование ее на пригодность в качестве трансплантата.
Полученный материал пригоден как для сквозной кератопластики, так и для послойной, а также для хирургического вмешательства на склере и других отделах глаза.
Подготовка к кератопластике роговицы
Уже после того, как принято решение о целесообразности проведения пересадки роговицы проводиться подготовка к перемещению. Подготовительный этап очень важен при проведении операции кератопластики. Он будет включать в себя, кроме подбора донорского трансплантата, целый ряд дополнительных мероприятий.
- Обследование у офтальмолога на предмет выявления заболеваний, препятствующих проведению операции.
- Лечение выявленных патологий.
- Принятие решения о возможности проведения кератопластики после терапии.
Дело в том, что ряд заболеваний, могут существенно повлиять на приживление донорского материала после проведения операции и даже идеально проведенная операция не даст позитивного результата при отторжении имплантата.
Так, причиной отторжения приживленной роговицы глаза после кератопластики может послужить высокое внутриглазное давление или даже наличие незамеченной глаукомы, ряд других патологий.
Их необходимо пролечить до проведения оперативного вмешательства.

Виды оперативного вмешательства
Существует несколько способов проведения таких операций. Большинство из них проводится под общим наркозом с помощью фемтолазерного ножа, и все они требуют длительного периода реабилитации.
Классификация по объему пересаженного материала следующая.
- Тотальную пересадку, которую проводят при необходимости замены всех слоев роговицы на участке в диаметре больше 9,5 мм и до 12 мм. Иногда (при сильных ожогах) в таких случаях проводят пересадку роговицы частично со склерой.
- Субтотальную кератопластику, ее назначают при необходимости замены участка в диаметре более 6,5 мм.
- Локальную кератопластику или частичную делают при диаметре пересаживаемой склеры не более 4-6,5 мм.
В отношении слоев, подлежащих замене, используют следующую классификацию.
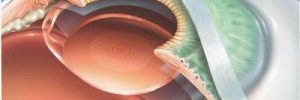
Сквозная кератопластика
При этом типе операции происходит замена всех слоев роговицы. Она показана при наличии помутнения большой площади роговицы (кератоконус, ожоги, дистрофии).
В ходе кератопластики специальным круглым ножом (трепаном) иссекают все слои и на их место ставят трансплантат. Это наиболее часто проводимая операция, сегодня большой популярности набирает использование лазера для ее проведения. Специальный фемтосекундный лазер делает очень точный разрез, его края идеально гладкие, а накладываемые швы тонкие. Это улучшает процесс приживления материала и сокращает период реабилитации после перемещения.
При сквозных заменах роговицы можно также проводить другое оперативное вмешательство: удаление катаракты и замену хрусталика на ИОЛ, иссечение рубцов и спаек в передней камере, переднюю витрэктомию.
Сквозная замена роговицы дает отторжение имплантата в 10-30% случаев.
Послойная кератопластика

Данный метод позволяет замещать не все слои, а только часть, что значительно увеличивает шансы на приживление донорского материала (практически 100%). При этом удается сохранить прозрачность роговицы и избежать астигматизма.
Существует несколько видов данной кератопластики.
- При передней послойной — происходит замена внешних слоев на глубину их поражения.
- При задней послойной кератопластике замещение требуют внутренние слои.
Это сложные операции, так как требуют иссечения пораженного участка реципиента, а также расслоения донорской роговицы на слои. При этом заменяемые лоскуты могут быть различных размеров и находиться в любой части глаза.
Различают еще виды перемещений по их цели.
Так при проведении кератопластики с лечебной целью, вопрос о восстановлении зрения и прозрачности роговицы не стоит, здесь важно иссечь пострадавшие в результате травмы, болезни или ожога ткани, а уже затем после затухания процесса проводят повторную операцию — оптическую кератопластику. При этой операции в качестве цели ставят как раз улучшение оптической среды: создание прозрачной роговицы. Однако нередки случаи, что после первого перемещения трансплантат хорошо приживается, зрение улучшается, а вторая пересадка не требуется.
При косметическом проведении пересадки, операцию проводят на слепых глазах, и о возвращении зрения вопрос не стоит, здесь это косметическая процедура.
Рефракционную кератопластику проводят на здоровых глазах, ее цель – улучшение остроты зрения. Эти операции делают под местным наркозом.
Период реабилитации после операции
Длительность реабилитации во многом зависит от сложности операции и размеров трансплантата. Так, после сквозной кератопластики период пребывания в стационаре продлится 12 дней, а при рефракционных пересадках может занимать 3-4 часа.
Весь реабилитационный период занимает около года. В первые дни следует соблюдать определенное положение головы во время сна.
В первые недели после проведенной операции больному нельзя поднимать тяжести, заниматься физическими упражнениями, рекомендуется ношение очков, следует защитить глаза от попадания пыли и травм. Обычно назначают курс стероидной терапии (для улучшения приживления имплантата).
Снимают швы на протяжении 6-12 месяцев после операции.
Первое время зрение после кератопластики (при перемещении с оптической целью) ухудшается, наблюдается расплывчатость предметов, из-за легкого отека имплантата, затем постепенно улучшается, окончательное восстановление зрения происходит после снятия швов (спешить с этим не нужно, чтобы не провоцировать астигматизм). Со временем качество зрения улучшается (если ставилась такая цель) в 70-80% случаев.
Возможные осложнения при кератопластике
Среди возможных осложнений различают ранние осложнения (наблюдаются до 6 месяцев после операции) кровотечения, аллергические реакции, инфекции прооперированного глаза, несостоятельность швов.
Среди поздних, иногда возникают по истечению нескольких лет — отторжение трансплантата, высокое внутриглазное давление, астигматизм.
Многие специалисты утверждают, что для удачного приживления пересаженного трансплантата требуется несколько составляющих: хорошо проведенная предоперационная подготовка, высокая квалификация офтальмохирургов, проводящих операцию, и качественное современное оборудование, а также соблюдение всех предписаний доктора в послеоперационный период. Кроме этого, качество приживление во многом зависит от состояния больного глаза и общего состояние иммунной системы пациента.